くも膜下出血について

くも膜下出血は、予兆もなく突然発症することがほとんどです。
「突然、バットで殴られたような人生最悪の頭痛があった。」
というのが最も典型的な患者さんの訴えですが、患者さんによっては「少し風邪っぽい」といった軽症のケースもあれば、くも膜下出血を発症した直後に倒れてそのまま昏睡状態になってしまうケースもあります。
くも膜下出血を起こす男女比は1:2 (全年齢)で、女性に多い病気です。因みに、全年齢で平均すると男女1:2の割合ですが、高齢になるほど女性の割合が増え、60歳未満だと男性の割合が増えます。くも膜下出血を発症すると、残念ながら5割弱の方が急性期に亡くなってしまい、2-3割の方は治療をしても軽度~重度の後遺症を負ってしまうという、大変恐ろしい病気です。
くも膜下出血の原因(脳動脈瘤)
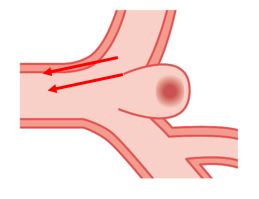
くも膜下出血の原因は9割弱が脳動脈瘤(赤矢印)という風船のような膨らみが脳の動脈に発生することです。脳動脈瘤は日本人の1-2%が保有していると言われています。家族に脳動脈瘤がある方、多嚢胞性嚢胞腎という病気を持つ方は保有率がそれより高くなります。
さらに、
・高血圧がある
・大量飲酒している(ビール500mL缶を週8本以上、あるいはワインを週14杯以上、日本酒を週7合以上など)
・喫煙している
・家族にくも膜下出血の人がいる
上記に該当する場合は、脳動脈瘤の破裂リスクが普通の人より高まります。
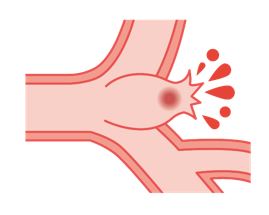
脳動脈瘤が破裂してしまうと、くも膜下出血になります。先ほども述べた通り、くも膜下出血になると亡くなる患者さんや後遺症を負う患者さんが多いですが、社会生活に戻れる患者さんもいます。
くも膜下出血になったときの予後(今後の回復見込み)を予測する因子は、搬送された時の重症度と年齢です。即ち、くも膜下出血を発症して病院に運ばれた時の状態が悪い患者さんや高齢の患者さんは、運ばれた時の状態が良い患者さんや若年の患者さんと比べて、予後が厳しく(重度後遺症や死亡リスクが高く)なります。但し、搬送された時の状態が良くてもその後悪化するケースはありますし、逆に年齢が御高齢だからといって必ず予後が悪くなる訳ではありません。
くも膜下出血の治療
(内科治療)
くも膜下出血の治療をする際、残念ながら現在はお薬の有効な治療はありません。手術をしないで様子をみた場合、1か月以内に再破裂する確率が30%程度あります。再破裂した場合は死亡ないし重度後遺症の可能性が高いです。そのため、治療をする場合は何かしらの手術が必要になります。
(開頭手術)
くも膜下出血の手術には、開頭手術とカテーテル手術があり、まずは開頭手術について説明します。
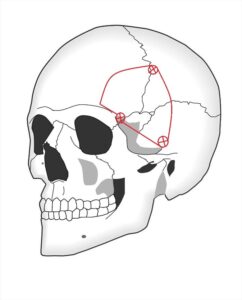
開頭手術の手順ですが、多くの場合、どちらかの耳の前からおでこの上(前髪の生え際の内側)にかけて、頭皮を切開します。骨に3か所程度の穴をあけ、そこから穴と穴を繋ぎ、半円状に頭蓋骨を外します(図を参照)。脳を覆っている硬膜という膜を切開し、脳を露出します。くも膜下出血の原因である動脈瘤は脳の深部にありますので、脳のしわの間を丁寧に分けていき、動脈瘤のある脳の深部に辿り着きます。
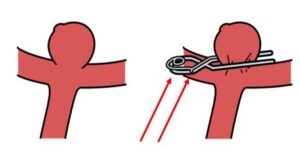
動脈瘤の多くは血管が分岐する股のところに発生します。動脈瘤の周辺には沢山の小さな血管や神経があるため、ほかの血管や神経を傷つけたりしないように、慎重に動脈瘤の根元にクリップ(赤矢印)をかけ、動脈瘤に血液が入らないようにします。
(カテーテル手術)
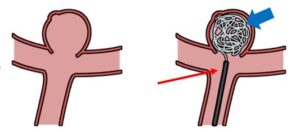
カテーテル手術は切らない手術です。太ももの付け根、あるいは手首、肘の動脈を穿刺し、そこからカテーテルを挿入します。マイクロカテーテルという小さなカテーテル(赤矢印)を動脈瘤の根元にまで誘導します。そこから、プラチナ製のコイル(青矢印)を動脈瘤内に充填して、血液が動脈瘤の中に入るのを妨げます。治療の際には、多くの場合、マイクロカテーテル以外にもいくつかのカテーテルを併用して実施します。例えば、マイクロカテーテルの安定性を高めるために使用する中間カテーテル、動脈瘤が破けた際に止血を行うバルーンカテーテルなどがあります。
開頭手術とカテーテル手術の長所、短所
| 開頭手術 | カテーテル手術 | |
|---|---|---|
| 長所 | 動脈瘤の再出血率・再発率が低い | 切らない手術で侵襲が少ない |
| 短所 | 手術の侵襲が大きい | 再発率も開頭より高い 小さい動脈瘤や頚部が広い動脈瘤では合併症率が高くなる |
開頭手術とカテーテル手術には上記のような長所、短所があります。日本においては従来、開頭手術の方がカテーテル手術よりも多く実施されていましたが、近年ではカテーテル手術が優先され、割合が高くなっています。その理由は、患者さんにとって低侵襲であること、カテーテルの進化、カテーテル手術技法の進化のためです。但し、どんな動脈瘤もカテーテル手術が必ずしも良いわけではないため、患者さん一人一人に応じた治療方針を検討する必要があります。
どちらの手術も共通ですが、大きな合併症はまず動脈瘤からの再出血が挙げられます。くも膜下出血の患者さんの動脈瘤はいつ再破裂してもおかしくない状態です。特に良くないケースが、開頭手術においてもカテーテル手術においても、まだ動脈瘤に辿り着いていない段階で動脈瘤が再破裂することです。その場合の予後は不良で、死亡や重度後遺症となる可能性が高いです。また、脳梗塞も起きやすい合併症の一つです。くも膜下出血の患者さんは凝固機能が亢進しており、開頭手術であってもカテーテル手術であっても、手術中の僅かな操作によって脳梗塞を発生する可能性があります。
くも膜下出血の手術後の治療と気をつける点について
くも膜下出血は手術がうまく行ったとしても、その後に患者さんが乗り越えるべき関門が大きく分けて2つあります。
1.脳血管攣縮による脳梗塞
(くも膜下出血発症後、2週間までの期間)
くも膜下出血を起こした患者さんは、病気を発症した日から14日間の間、脳の血管が攣縮(細くなる、詰まる)して、脳梗塞を起こす可能性があります。手術がうまくいったとしても、脳血管攣縮による脳梗塞で手足が麻痺して歩けなくなったり、失語症によって会話が出来なくなったりして後遺症を負うことがあります。最悪、脳血管攣縮によって寝たきり状態、あるいは死亡することもあります。
治療として、脳の血管が攣縮しないように様々な薬を投与します。動脈瘤の治療と違って、脳血管攣縮予防には有効な薬が何種類かあります。但し、それらの薬が副作用で使えない患者さんがいるほか、使えたとしても十分に効かない患者さんもいます。その場合は脳の血管を広げるカテーテル治療を考慮します。
2.くも膜下出血後の水頭症
くも膜下出血を起こした患者さんは、水頭症という病気にかかることがあります。脳は頭蓋骨の中に存在しますが、乾燥した状態で頭蓋骨に入っているのではなく、髄液という水に浸されて存在しています。髄液は絶えず生産、吸収されていて、毎日新たな髄液に置き換わっています。
くも膜下出血になると、脳を浸している髄液の循環、髄液の生産、吸収のバランスが乱れて、水頭症を引き起こすことがあります。水頭症の症状は、意識が悪い、反応が乏しい、嘔吐する、頭痛を訴えるなど様々です。もし水頭症になった場合は、髄液が過剰な状態なので、髄液を抜く装置を取り付ける手術(シャント手術)が必要になることがあります。
シャント手術について
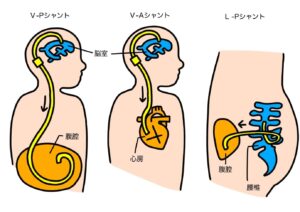
水頭症にはお薬の治療はありません。そのため、治療する場合にはシャント手術を受ける必要があります。シャント手術には3つの手術手法(V-Pシャント、V-Aシャント、L-Pシャント)があります。V-Pシャント、V-Aシャントでは、脳に溜まりすぎた髄液をチューブ経由でおなかの中、もしくは血管の中に排出するルートを作ります。L-Pシャントでは、脳ではなく腰椎を穿刺して、髄腔に溜まりすぎた髄液をチューブ経由でおなかの中に排出するルートを作ります。どの手法が良いかは、患者さんの基礎疾患などによって異なります。
手術の合併症はシャント感染が第一に挙げられます。人間の体にチューブやバルブなどの異物を埋め込むので、その異物に細菌感染を引き起こすと、せっかく埋め込んだシャントの装置をすべて抜去しないといけなくなるケースがあります。また、シャントを埋め込んでも、シャントが何らかの理由でうまく働かない可能性があります。その場合は再手術が必要になることがあります。
当院における入院期間、回復期リハビリ病院への転院などについて
まず前提として、くも膜下出血の患者さんは入院中に状態が大きく変わることが珍しくありません。ほとんど昏睡で寝たきり状態であったのに意識が回復するケースもあれば、順調に回復していたのに突然急変して状態が悪くなることもあります。そのため、あくまで一般論の話ですが、くも膜下出血の患者さんの当院(急性期病院)における入院期間は凡そ3-4週間程度です。
入院後3-4週間経過して更なる回復が見込める患者さんの場合は、急性期病院から回復期リハビリテーション病院に転院するのが一般的です。回復期リハビリテーション病院と急性期病院の違いは、リハビリの充実さです。急性期病院では治療が主眼に置かれますが、回復期リハビリテーション病院ではリハビリが主眼に置かれます。そのためくも膜下出血の患者さんでは状態が落ち着き次第、なるべく早くに回復期リハビリテーション病院に移ることを当院ではお勧めしております。

